
EN PORTADA
III. APLICACIÓN DEL CAMPO DE ATENCIÓN
- ACHC
- Noviembre 15 de 2023
- 1:00 PM
En esta sección, basándonos en los conceptos previamente explicados, transformaremos el espacio en blanco en un campo de atención. Este se concibe como un panel que reúne acciones y propuestas extraídas de los eventos observados en distintos momentos. Que se consolidan en un tablero que organiza y define los cursos de acción a seguir.
1. Experiencia
Basándonos en el pasado inmediato y tomando la pandemia de COVID-19 en el contexto nacional como marco, analizaremos el desempeño del sector salud, reflexionando sobre aspectos clave derivados de la experiencia adquirida durante la emergencia sanitaria provocada por la COVID-19.
Al respecto, se sugieren tres categorías:
- Lo que se ganó, donde se caracterizan algunas experiencias y/o aprendizajes que se obtuvieron, dentro de las que se incluyen revaloración de lo misional, la visibilidad, la coordinación, el reconocimiento de las redes y la practicidad.
- Abordaje de los asuntos que requieren ajustes, comenzando a considerar posibles soluciones, entre ellas, las relaciones laborales, el burnout, la relación con la academia y la industria.
- Clasificación de los intolerables, es decir, aquellas situaciones que no se pueden seguir permitiendo, entre las que se encuentran el retroceso en la ampliación de ámbitos, el exceso de trámites como barreras de acceso y el manejo inadecuado del riesgo.
Lo que se ganó
En relación con «lo que se ganó», desde la experiencia de las instituciones en pandemia algunos aspectos adquirieron gran visibilidad y reafirmaron la misión del sector salud. Durante este periodo, se logró reconectar con su propósito esencial: brindar atención en salud desde un profundo reconocimiento a la vocación de servicio. Esto permitió revalorizar el enfoque humanista en la labor del personal asistencial.
Durante la pandemia, se hizo habitual hablar exclusivamente de la mortalidad causada por el virus; sin embargo, también es de suma relevancia tener en cuenta la contraparte de estas cifras. Con corte a junio de 2022, según el Instituto Nacional de Salud Colombia, hubo cerca de 6,2 millones de pacientes contagiados con COVID-19, de los cuales aproximadamente seis millones de pacientes se recuperaron; es decir, aproximadamente el 97 % de las personas que se contagiaron con el virus, se recuperaron satisfactoriamente (Figura 3). Cabe resaltar que este número de recuperados no fue espontaneo, sino que es el resultado de un arduo trabajo realizado por el sector salud en su conjunto y en especial por las instituciones hospitalarias que realizaron la prestación del servicio aunado a otras medidas como el uso del tapabocas, el distanciamiento social y las cuarentenas.

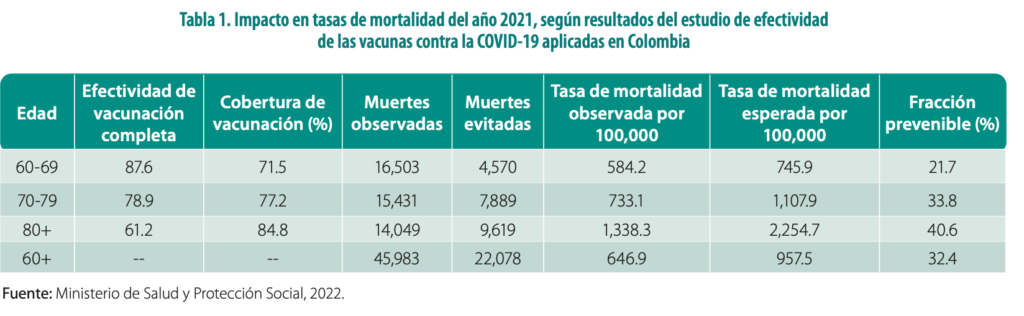
También se debe mencionar el Plan Nacional de Vacunación por COVID-19, con el que se aplicaron más de 85.767.160 de dosis, ya que, con este plan, según estimaciones realizadas por Rojas-Botero et al. (2022), durante el año 2021 se logró evitar cerca de 22.000 muertes[1] entre los mayores de 60 años, lo que representó una reducción del 32,4 % respecto a las muertes esperadas para ese año (Tabla 1). Logros tan significativos como este, hicieron del sistema de salud un componente visible e importante para la sociedad; sin embargo, ahora que se logró dicha visibilidad, es momento de reflexionar y reafirmar que, luego de superar la pandemia, esta es una característica que se debe promover y sostener en el tiempo.
[1] “Este resultado del estudio Efectividad de las vacunas contra COVID-19 aplicadas en Colombia -Cohorte Esperanza-, se centró en las personas vacunadas con esquema completo de 60 años y más, priorizadas en las etapas 1 y 2 del Plan Nacional de Vacunación. La inmunización evitó que al menos 22 mil adultos mayores más murieran por esta causa, es decir, el 32,4 % de las muertes esperadas”. Boletín de Prensa N° 121 del 16/02/2022. MINSALUD.
Otro aspecto relevante de lo que se ganó fue la forma en la que se dio la coordinación entre actores, que fue efectiva gracias a que, durante la pandemia, se suprimieron procesos burocráticos engorrosos para dar espacio al conocimiento y a las conversaciones entre expertos y los diferentes actores del sistema para, de esta forma, establecer los lineamientos necesarios en tiempo real. Esta experiencia demostró que la coordinación puede funcionar de manera eficiente cuando existe voluntad para resolver problemas, más allá de disposiciones normativas, por lo que se destaca la importancia del conocimiento y la flexibilidad para manejar los diferentes grados de autoridad en todos los niveles gubernamentales, lo que a su vez permitió una toma de decisiones eficiente que resultó vital durante la pandemia.
Dentro de lo que se ganó también se encuentra la practicidad en respuesta a la pandemia, ya que, durante este periodo, se realizaron acciones que se encuentran fuera de la “hoja de ruta” habitual de un Gobierno. Algunos ejemplos de esto son los siguientes: la decisión de firmar comodatos con entidades privadas para utilizar equipos comprados con recursos públicos; la creación de áreas extrahospitalarias en lugares no habilitados y la propuesta de pago por disponibilidad de camas de unidades de cuidados intensivos (UCI) e intermedias. Respecto de esta última, en el año 2020, tras la gestión de la ACHC, el Gobierno nacional otorgó estos reconocimientos económicos por un periodo de once meses, mediante las Resoluciones 1161 de 2020 y 1576 de 2021, por las cuales se establecieron los servicios y tecnologías en salud que integran las canastas para la atención del Coronavirus COVID-19 y se regulaba el pago del anticipo por disponibilidad de camas de cuidados intensivos e intermedios. La Administradora de los Recursos del Sistema General de Seguridad Social en Salud (ADRES), por su parte, dispuso el mecanismo para el cálculo y giro correspondiente de los recursos, conforme a la tarifa definida en dichas Resoluciones (Tabla 2), con el que se buscó apoyar que las instituciones prestadoras mantuvieran la disponibilidad de camas necesarias para la atención durante la emergencia sanitaria por la COVID-19.

También se destaca la gestión realizada por la ACHC ante el Gobierno nacional para la obtención de recursos que permitieran el adecuado flujo de dinero dentro del sistema y, por consiguiente, la atención oportuna de los pacientes tanto en la pandemia por COVID-19 como posterior a esta. Uno de los logros de la gestión fue el pago de servicios de urgencias de población migrante, mediante las Resoluciones 1897 de 2021 y 1199 de 2022 del Ministerio de Salud y la ADRES se giraron $ 500.000.000.000 de pesos a más de 459 IPS con los que se sanearon facturas por concepto de atenciones prestadas a personas en condición de migración irregular o no afiliada al sistema (Ministerio de Salud y Protección Social, 2021).
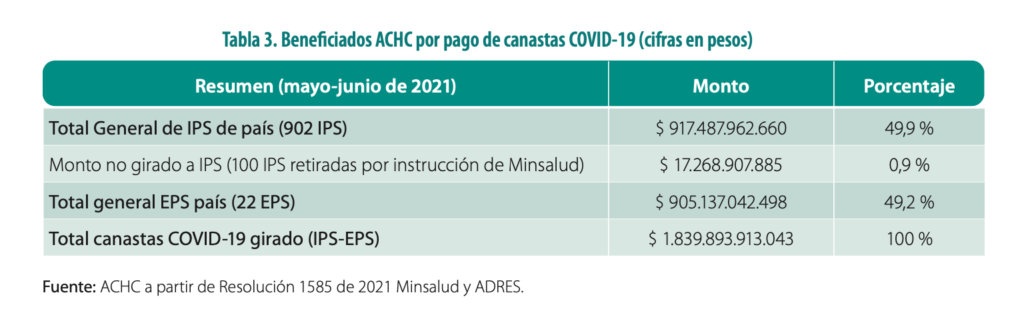
Sumado a lo anterior, mediante la Resolución 1161 del 15 de julio del 2020, el Gobierno nacional fijó las Canastas COVID, las cuales incluyeron todos los servicios para la atención del coronavirus y el valor que se pagaría por estas. De esta manera, se giraron aproximadamente 1,8 billones de pesos (Tabla 3), con los que se pudo garantizar que las instituciones contaran con los recursos necesarios para brindar una atención integral y completa a los pacientes (Ministerio de Salud y Protección Social, 2020).
Otras medidas que se usaron para garantizar el flujo de recursos al interior del sistema fueron la compra de cartera por parte de la ADRES a las instituciones prestadoras y la liberación para el uso de los recursos que respaldan las reservas técnicas de las EPS para el pago de la cartera que tuvieran con las IPS.
Sobre esta última, mediante la Resolución 2572 de 2020, la ADRES giró aproximadamente 407.500 millones de pesos a 381 IPS beneficiarias. Por su parte, con el Decreto 995 del 2022 ideado durante pandemia y concretado en post-pandemia, el Ministerio de Salud autorizó a las EPS cuya deuda fuera mayor a 60 días y esta concentrara el 15 % o más de la deuda total a hacer uso de los recursos que respaldan las reservas técnicas para pagar la cartera de largo plazo. De esta forma nueve EPS giraron aproximadamente 848.100 millones de pesos a IPS públicas, privadas y mixtas, así como a otros acreedores, contribuyendo a la disminución de la cartera que tienen las EPS con las IPS, que, para diciembre de 2022, alcanzó los 14 billones de pesos (ACHC, 2023).
Simultáneamente, es crucial subrayar la resiliencia demostrada por las Instituciones Prestadoras de Servicios de Salud. Esta resiliencia se manifiesta de una parte por la habilidad para mantener su integridad ante los desafíos y de otra, la capacidad para construir y reconstruir en respuesta a las adversidades, según lo define Vanistendael en 1995 (citado por Uriarte, 2005).
Durante el periodo que duró la pandemia, la ACHC (2020) realizó un continuo ejercicio de documentación de medidas que tomaron las instituciones prestadoras para adaptarse y fortalecerse ante los retos generados por la COVID-19, mediante seguimiento y encuestas[1], que buscaron ilustrar la situación hospitalaria ante pandemia, dentro de las que se puede reseñar:
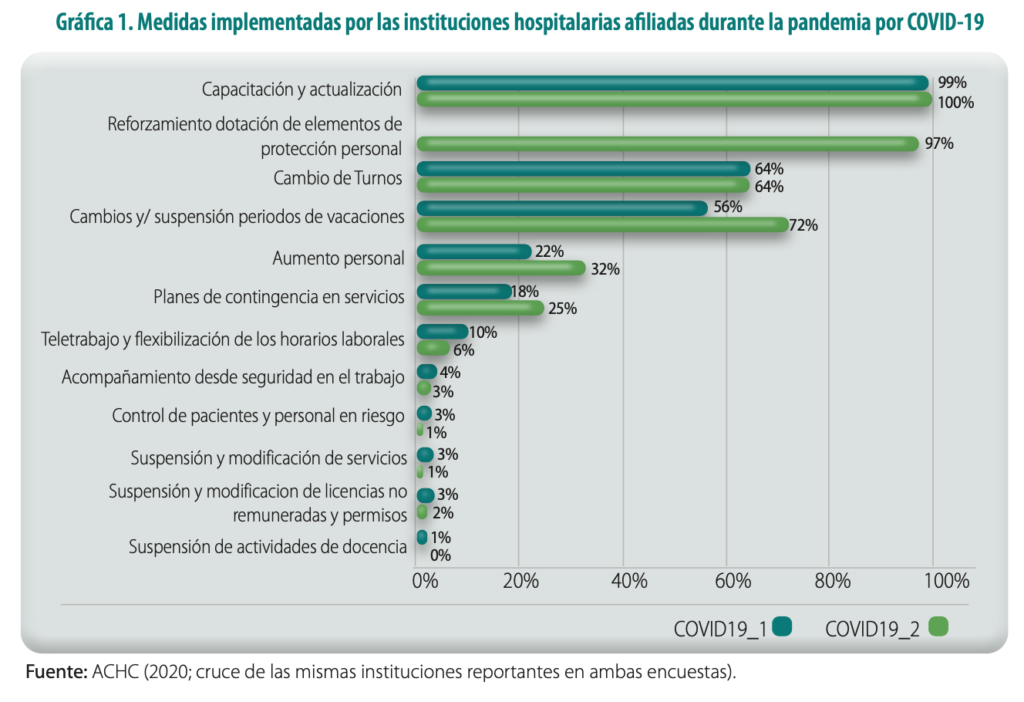
En el ámbito interno, se implementaron varias medidas de las instituciones en respuesta a pandemia: en primer lugar, la capacitación y actualización implementadas en el 100 % de las instituciones durante las dos cohortes de la encuesta; en segundo lugar, el reforzamiento de los elementos de dotación para la protección personal con el 97 %[2]; en tercer lugar, los ajustes en los turnos se realizaron en más del 64 % las instituciones; en cuarto lugar, se ubican los cambios en los periodos de vacaciones y el aumento de personal con un 56 % para el primer corte y 72 % para el segundo (Gráfica 1).
[1] Se realizaron dos encuestas: la primera tuvo lugar el 23 de marzo del 2020 y, la segunda, el 15 de mayo del 2020.
[2] En la primera encuesta no se incluyó esta medida como opción, por lo que solo se cuenta con información de la segunda encuesta.
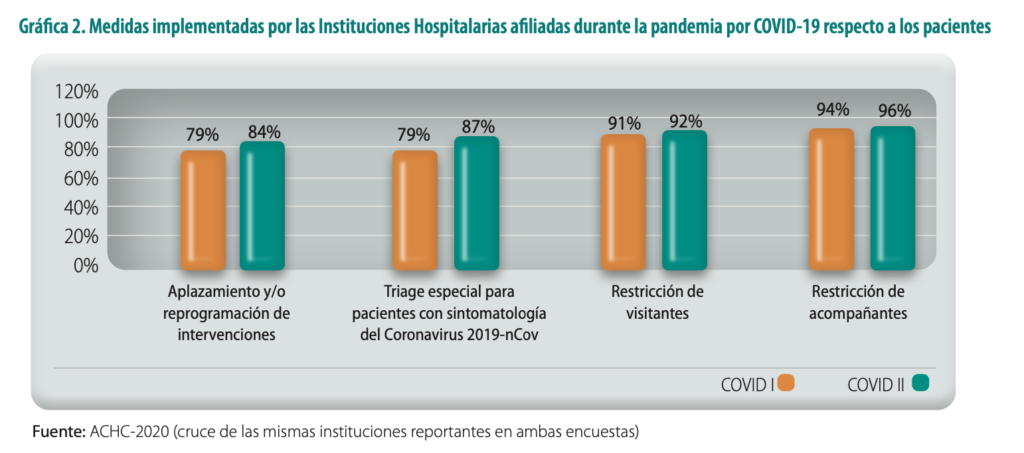
De igual forma, las instituciones tomaron medidas hacia lo externo, en este caso enfocadas a los pacientes, dentro de las que se resalta la restricción a los acompañantes y visitantes, que fue tomada por más del 90 % de las instituciones en las dos cohortes de la encuesta; asimismo, se implementó la realización de un triage especializado para pacientes con síntomas de COVID-19, siendo esta realizada por el 79 % y el 87 % de las instituciones en cada una de las cohortes de la encuesta, respectivamente. Adicionalmente, entre el 79 % y el 84 % optaron por aplazar o reprogramar las intervenciones (Gráfica 2). Si bien esta medida tuvo impacto positivo en la mitigación de la propagación del virus durante la pandemia, ahora en el post-COVID-19 se asocian a problemáticas asociadas al represamiento de intervenciones y diagnósticos de enfermedades no transmisibles.
Un ejemplo de lo anterior fue que, durante el primer y segundo pico de la pandemia en Colombia, se redujeron los procedimientos cardiológicos y, en estos, aumentaron las complicaciones que se podían presentar a los pacientes. De manera similar, manifestó una creciente preocupación, debido a que las cancelaciones de citas médicas y las barreras en la prestación de servicios podrían resultar en un aumento de diagnósticos tardíos de cáncer, complicando así el acceso a tratamientos oportunos. Para mitigar este escenario, las instituciones hospitalarias implementaron diversas estrategias a medida que avanzaba el proceso de vacunación. Entre estas medidas se incluyó la reapertura completa de servicios con horarios de atención extendidos para satisfacer la creciente demanda, así como la priorización en la atención de pacientes con altos niveles de vulnerabilidad o comorbilidades (ACHC, 2021).
En conclusión, la flexibilidad que tuvo tanto el Gobierno como las Instituciones prestadoras resalta la importancia de la coordinación eficiente y la toma de decisiones acertadas en situaciones de crisis, por la necesidad de disposición para encontrar soluciones creativas. Esta actitud práctica y orientada a resolver problemas se considera invaluable y debe mantenerse en el futuro, por lo que, sin dejar de reconocer la necesidad de respetar los marcos normativos generales, se insta a mantener una actitud resolutiva que permita encontrar soluciones rápidas y crear mecanismos y normatividad adaptable al entorno cambiante.
Asuntos que requieren ajustes
Si bien lo que se ganó es amplio, también se debe reconocer la necesidad de abordar aquellos asuntos que requieren ajustes. Dentro de esta categoría se encuentra un tema prioritario relativo al talento humano en salud, ya que hoy se reconoce abiertamente el desgaste, desmoralización y agotamiento debido a la situación de la pandemia, que llevó a un fenómeno global de renuncia en el sector y una fricción entre lo vocacional y lo misional, generado por el síndrome de Burnout[1] y fatiga por compasión[2].
Según una encuesta realizada por Madero et, al (2022), en la que se buscó indagar por las distintas características que componen el burnout, en profesionales de la salud posterior al primer año de pandemia por COVID-19, el 25,4% de los profesionales encuestados sufrió de agotamiento severo, el 27,9% de despersonalización severa y el 62,5% de baja realización personal severa. Estos factores son indicativos del síndrome de agotamiento profesional, también conocido como burnout. Cabe destacar que, en ese mismo año, la Organización Mundial de la Salud (OMS) reconoció el burnout como una enfermedad relacionada con el trabajo.
Durante la pandemia por COVID-19, acciones como la intubación de pacientes, trabajar en unidades de cuidados intensivos, enfrentar fallecimientos frecuentes, comunicar noticias desfavorables y la pérdida de un colega o ser querido estuvieron estrechamente vinculadas con el agotamiento emocional o fatiga por compasión en los trabajadores de la salud.
Ante este contexto, se requiere un enfoque integral que trascienda las simples reformas salariales y modelos de contratación. Es imperativo elaborar un proyecto comprensivo que contemple elementos como la compensación emocional, el bienestar del empleado y la redefinición del rol de las Administradoras de Riesgos Laborales (ARL).
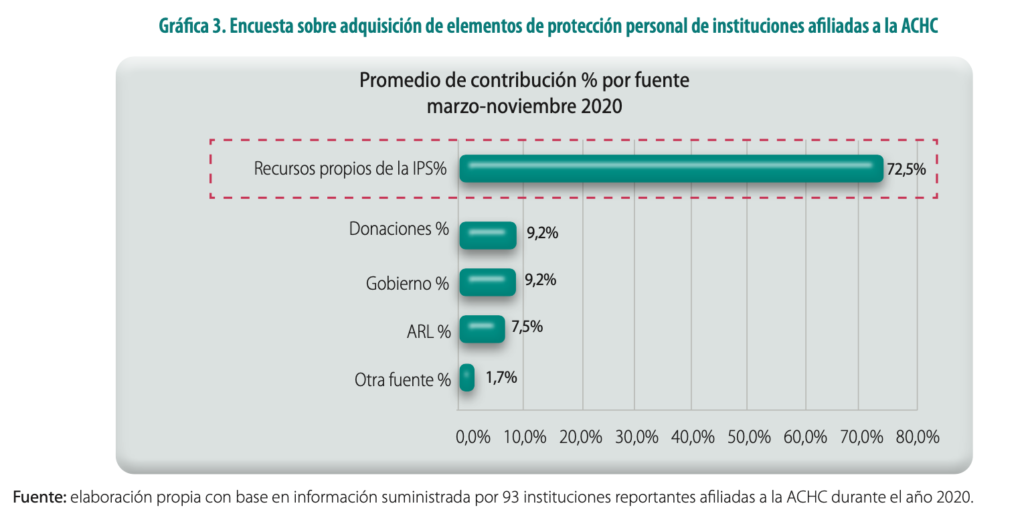
Frente al relacionamiento con las ARL, se constató en pandemia cómo la no entrega oportuna de los elementos de protección personal obligó a que las instituciones hospitalarias realizaran inversiones significativas para revertir esta situación, lo cual fue documentada por la ACHC (2020) en otra de las encuestas realizadas a sus afiliados, sobre la adquisición de elementos de protección personal (Gráfica 3). Esta encuesta fue aplicada a 93 IPS afiliados a la ACHC, de la cuales el 47 % corresponde a la alta complejidad, 18 % a mediana y 35 % a baja, mientras que el 63 % corresponde a privadas y el 37 % a públicas. Las instituciones manifestaron en su momento que la variación porcentual entre el gasto promedio que tuvieron en elementos de protección personal en el año 2019 (antes de pandemia) y el que tuvieron entre marzo y noviembre de 2020 (en pandemia) fue del 163 %, siendo el mes de julio de 2020 en el que se alcanzó el punto más alto del gasto. Del gasto en elementos de protección personal que se dio entre marzo y noviembre de 2020, un 72 % corresponde a recursos propios de las instituciones hospitalarias, 9,2 % corresponde a donaciones, 9,2 % al Gobierno, las ARL contribuyeron con un 7,5 % y otras fuentes 1,7 %.
[1] Leiter & Maslach (2016) afirman que el síndrome de Burnout reúne síntomas como la falta de energía física y mental, pérdida del interés por el trabajo, despersonalización y sentimientos de autodesvalorización, lo que muestra el agotamiento que tiene el trabajador.
[2] Janet Aguilar (2021) define fatiga por compasión como: “Tipo de estrés resultante de la relación de ayuda terapéutica, de la empatía y del compromiso emocional con el paciente que sufre y padece.”
Respecto de la relación con la industria, es necesario entablar un diálogo constructivo, pues esta debe participar como coproductora y copartícipe en la gestión y atención de la salud, yendo más allá del rol de comercialización. Además, el diálogo con la industria es fundamental para abordar el tema de la soberanía sanitaria, estableciendo una reserva estratégica nacional de bienes sensibles para el sector de la salud, cuyo tema se ampliará en la sección final de enfoque prospectivo.
Lo que no se puede permitir
Finalmente, dentro de la categoría de lo que no se puede permitir, se encuentra el tema de la calidad en la atención que, dentro de la búsqueda de la cobertura universal, ha sido relegada a un segundo plano. Por esta razón, se señala la necesidad de implementar una política nacional de fomento de la calidad que abarque diversos aspectos como incentivos reales, políticas tributarias y conversaciones con el sector educativo, propuesta que será ampliada más adelante en la sección de prospectiva.
De igual forma, durante la pandemia se pudo comprobar que es posible reducir la burocracia y agilizar los procesos administrativos. Ejemplos de esto son el giro directo y los movimientos de pacientes críticos a través de los centros reguladores de urgencias (más allá de las redes de contratación de las EPS) que resolvieron los asuntos de manera eficiente, lo que también demuestra que el sistema funcionó sin tantos trámites.
Es importante tener en cuenta las lecciones aprendidas y buscar formas de mantener la eficiencia y agilidad en el sistema de salud. Esto implica continuar simplificando los procesos administrativos, reduciendo la burocracia y promoviendo un flujo adecuado de las operaciones. Esto podría incluir la revisión y actualización de los procedimientos, la utilización de tecnología adecuada para agilizar los trámites, así como la promoción de una cultura organizacional que valore la eficiencia y la calidad en la atención de la salud.
Otro punto que no debe seguir permitiéndose es el uso del concepto de gestión del riesgo en ciertos contextos para encubrir prácticas como la integración vertical, trasferir o derivar el riesgo e imponer barreras de acceso a la población. La verdadera gestión integral del riesgo en salud es una estrategia que busca anticiparse a eventos relacionados con la salud pública, enfermedades y traumatismos para prevenir su aparición o, en caso de presentarse, detectarlos y tratarlos tempranamente para reducir su impacto y consecuencias. Esta gestión involucra la coordinación de diferentes agentes para identificar y actuar sobre las circunstancias y condiciones que afectan la salud, originadas en los individuos, colectivos y su entorno.
Cuando se aplica de manera adecuada, este enfoque tiene un gran valor. Por ello, es esencial que dentro de un sistema de aseguramiento se mantenga y refuerce esta función. Es fundamental asegurar que todos los involucrados entiendan sus responsabilidades y que no se deleguen inapropiadamente, como ha sucedido anteriormente mediante contratos, glosas no justificadas o la falta de reconocimiento de deudas en los procesos de liquidación. También es crucial que las aseguradoras cumplan con ciertos requisitos que, hasta ahora, han sido ignorados. Entre estos se incluye el respeto a los estándares de habilitación y permanencia. Cabe destacar que, según la Superintendencia de Salud, en su informe de Superintendencia de Salud decreto 2702 de 2014 y sus modificaciones, con corte a junio de 2022 solo 7 de las 25 EPS evaluadas cumplían completamente con estos estándares[1].
Cada agente dentro del sistema tiene un rol y unas funciones que no deben ser pasados por alto ni traspasados a otros sin consideración. Reconocer y respetar estas competencias individuales es fundamental para un funcionamiento eficiente y efectivo. Esto implica adaptar y aplicar las estrategias de gestión del riesgo de acuerdo con las características y responsabilidades de cada entidad. Al personalizar el enfoque de la gestión del riesgo, se puede garantizar que las acciones y decisiones se ajusten a las necesidades y capacidades específicas de cada agente del sistema, lo que aumenta la efectividad general.
En síntesis, sobre la experiencia, la pandemia por COVID-19 ha sido un catalizador para cambios y evaluaciones en el sistema de salud. Ha expuesto tanto las fortalezas como las debilidades del sistema, ofreciendo una oportunidad única para entender y proponer una reforma. La capacidad del sistema para adaptarse rápidamente a circunstancias excepcionales, como la implementación de un plan de vacunación masiva y la adaptación a nuevas formas de atención como la telemedicina, demuestra un nivel de resiliencia y flexibilidad que debe ser capitalizado en el futuro.
No obstante, la pandemia también ha puesto al descubierto notables deficiencias en aspectos como el bienestar mental de los trabajadores de la salud, la perdida de relevancia del tema de calidad, el exceso de trámites y las practicas indebidas por parte de algunos actores del sector, aspectos que demandan soluciones de largo aliento y asi trasciendan la mera reacción ante la emergencia.
Las lecciones aprendidas durante la pandemia deberían servir como un punto de partida para reformas estructurales que fortalezcan la resiliencia del sistema de salud mejore la calidad de la atención y aseguren una distribución más equitativa de los recursos. Esto incluye la adopción de tecnologías emergentes, la revisión de protocolos y la implementación de políticas que promuevan la salud pública de manera más efectiva, así como la reconstrucción de la confianza para restaurar la relación entre los actores del sistema mediante una comunicación clara y el fomento activo de la colaboración entre actores.
[1] En su informe del cumplimiento de indicadores de permanencia, la Superintendencia de Salud no tiene en cuenta a las 5 EPS indígenas, de allí que el número sea 25.
CONTÁCTENOS
Mayor Información Tel: (+57) 601 312 4411 –Fax: (+57) 601 312 1005 Cra 4 No. 73 – 15 Bogotá D.C.
COPYRIGHT © 2022 – Todos los derechos reservados
Prohibida su reproducción parcial o total sin autorización escrita de su titular
Powered by windowschannel.com