
NOS PREGUNTAN

Peticiones de las IPS a Minsalud frente al flujo de recursos
- Fabiola Alba Muñoz | Jefe Jurídica ACHC
- Julio 26 de 2024
- 1:00 PM
Suele afirmarse y aceptarse que los sistemas de salud exigen constante revisión y ajustes con el fin de responder a las cambiantes condiciones de salud de la población y a los avances o limitaciones que presentan los países. El caso colombiano no es la excepción y, aunque se acepte que es natural esa dinámica, hay asuntos que son una constante y por lo mismo resultan desgastantes.
Este gremio hospitalario monitorea, investiga, denuncia y propone ajustes y estrategias para la mejora del sistema y la protección de los usuarios y los prestadores de servicios de salud. Recientemente recogimos el sentir y la preocupación de las instituciones prestadoras de servicios de salud (IPS) y, en una misiva, se expusieron al Gobierno nacional las dificultades con el flujo de recursos hacia la red prestadora de servicios de salud y el impacto del giro directo; también se denunciaron propuestas de algunos agentes y se reiteraron algunas iniciativas para mejorar dicha situación. A continuación, destacamos algunos de sus apartados.
La dificultad en el flujo de recursos es constante y sobre los prestadores públicos y privados recae el peso de la atención a los usuarios, no solo por el componente misional sino porque por mandato constitucional y de ley estatutaria nunca cesan en la prestación de servicios, independientemente del pago o no de dichas atenciones. Ese trabajo ininterrumpido requiere recursos suficientes y oportunos para responder por las atenciones presentes y futuras en salud, pues de lo contrario se puede afectar el suministro de insumos y el cumplimiento de obligaciones a cargo de las IPS, especialmente con su talento humano, lo que podría impactar la debida atención a los usuarios, situación que siempre se ha querido evitar.
Compartimos sentidas preocupaciones por la falta de liquidez y la necesidad de ajustar y hacer seguimiento a algunas medidas que se vienen implementando y otras que puestas en marcha pueden aliviar algunas dificultades actuales y evitar el empeoramiento de otras. También se pusieron en conocimiento algunas prácticas indebidas que ameritan intervención.
Los giros hacia las IPS y sus dificultades
En octubre del año anterior propusimos un plan extraordinario de liquidez con diversos mecanismos que consideramos pueden ayudar a aliviar la situación y el impacto que sufren las IPS ante las fallas de la estructura de nuestro sistema de salud, mientras se transita hacia los ajustes que requiere el sistema de salud actual.
Se propuso el giro directo universal, que hace dos meses tuvo un importante avance como reglamentación del Plan Nacional de Desarrollo y conforme a las recomendaciones de la Corte Constitucional en el auto 2882 del 2023, en cuanto a la obligatoriedad, rapidez y una mayor aplicación de este mecanismo. El giro reglamentado mediante el decreto 489 del 2024 se acotó a los casos en los que las EPS no cumplan con el patrimonio adecuado, sean intervenidas por la Superintendencia Nacional de Salud o que quieran acogerse.
El mecanismo se recibió con satisfacción; tenemos que para el caso del régimen contributivo se pasó de un 7,1% (230.000 millones en enero del 2024) al 41,4%, equivalentes a 1,5 billones a abril del mismo año; esto es, un incremento de más de 1,3 billones. Para mayo, conforme a las recientes publicaciones de la Administradora de los Recursos del Sistema General de Seguridad Social en Salud (ADRES), se observa un giro total de 2,1 billones de pesos, es decir, un crecimiento con respecto a abril de más de 500.000 millones.
Para el caso del régimen subsidiado, en enero del 2024 teníamos un giro del 56,6% y se pasó al 73,5% con corte a mayo del mismo año, es decir de 1,9 billones a más de 2,4 billones de pesos, lo que equivale a un aumento superior a los 586.000 millones, esto es, una variación en el incremento de más del 31,2%.
Los anteriores son crecimientos importantes, pero al revisar el monto de lo girado de la unidad de pago por capitación (UPC) asignada a las EPS, conforme a las publicaciones de la ADRES, encontramos que algunas EPS no están cumpliendo con el mínimo del 80% establecido en el decreto.
El incumplimiento de ese porcentaje, junto a las deudas acumuladas, genera falta de liquidez de los prestadores, por lo que debemos enviar este mensaje urgente pidiendo un seguimiento estricto para que las EPS giren como mínimo el 80% de los recursos que reciben por UPC y presupuestos máximos, que tengan en cuenta el volumen de la deuda y las atenciones de las IPS para que los giros sean consecuentes con ello.
Con respecto a los giros habituales, debemos denunciar acciones de algunas EPS que, sin explicación, han disminuido la frecuencia y el monto de los giros que hacen a la red hospitalaria, una reducción de facto en los pagos ante una demanda de servicios que aumenta, en especial en los servicios de urgencias, que dificulta a las IPS su correcta operación.
Otro asunto de especial preocupación está relacionado con la propuesta de algunas EPS de pagar tan solo un 50% de lo adeudado en la cartera vencida. Este tema requiere la intervención inmediata del Estado, pues, aunque se trate de acuerdos inter partes, lo cierto es que las IPS se encuentran en desventaja toda vez que debido a la falta de esos recursos no han podido honrar todas sus obligaciones y ante el riesgo de liquidaciones o retiro tienen una necesidad de asegurar un posible ingreso.
Algunas EPS aplican descuentos financieros por pronto pago cuando se trata de giros directos, cuando en esas transacciones no hay cabida para un descuento de este orden, pues la oportunidad en el giro la da el mecanismo en sí mismo, no la gestión oportuna de la aseguradora.
Por otra parte, pese a las disposiciones normativas que obligan a las EPS a trasladar a las IPS el incremento de la UPC —en lo que no corresponde a inclusiones—, no se han cumplido ni en los porcentajes ni en la oportunidad debida. Así pudimos establecerlo al indagar por el cumplimiento de esta disposición en marzo del presente año, fecha para la cual según la resolución 2364 del 2023 debían haberse realizado tales ajustes[1].
Al término del primer semestre del año, hay IPS a las que las EPS no les han hecho el justo incremento, mientras estas han tenido que aumentar los salarios y honorarios de su talento humano y cumplir con los incrementos aplicados por sus proveedores que, en algunos casos, incluso están pidiendo pagos por anticipado.
Ese tipo de acciones son las que históricamente han desequilibrado la operación del sistema y han deteriorado la relación entre sus agentes, que con frecuencia hemos denunciado y que consideramos deben corregirse en una propuesta de reforma.
También nos preocupan las expresiones de algunos agentes interventores que afirman a la red prestadora que sus obligaciones inician a partir del momento en que asumen la administración de las EPS, lo cual desconoce el mandato para el cual fueron designados, y ahonda en los temores de recuperar la deuda derivada de las atenciones de la población afiliada a esas entidades.
Los agentes interventores tienen el mandato de ejercer las funciones de representación legal de la entidad, administrar el aseguramiento de la EPS, garantizar el derecho a la salud de los usuarios y, en especial, establecer oportunamente la viabilidad de la entidad; todas estas son funciones que asumen de manera integral y en el estado en que reciben las entidades, por lo que no es de recibo que señalen asumir funciones solo frente a determinados procesos y lapsos.
Un reclamo frecuente desde este gremio es el relacionado con la concentración de los giros que se hacen a IPS de integración vertical que ahora, gracias a la trazabilidad y visibilidad que permiten los giros directos, se hace evidente. Entendemos y valoramos que el giro directo busque irrigar los recursos hacia la red hospitalaria independiente, que en nuestra opinión debe ser la destinataria preferente de los recursos del sistema de salud, pues ello garantiza la debida atención a los usuarios.
[A manera de ejemplo, se compartió la compilación de los primeros 10 beneficiaros de los giros, en la que se puede establecer que para el caso de algunas EPS intervenidas cerca del 50% y más de los giros se concentran en IPS que tienen algún tipo de vinculación con la EPS].
Estas situaciones se empeoran con comportamientos de algunas entidades responsables de pago —incluso las que cumplen indicadores—, tales como retrasos en las autorizaciones por parte de las EPS; disminución en los giros acordados; demora o ausencia de asignación de citas o espacios para conciliar y depurar la cartera; exigencias de preauditorías, preautorizaciones y trámites administrativos que impiden la radicación de las facturas, y falta de legalización de anticipos girados por estas entidades. Si bien se trata de comportamientos que en algunas EPS son habituales, se han visto incrementados sin que exista explicación o justificación al menos para con la red hospitalaria.
[En un sondeo preliminar realizado con IPS afiliadas, se evidencian algunas de las dificultades descritas. En un reporte de 115 instituciones de alta complejidad (42,6%), mediana complejidad (20,8%) y baja complejidad (36,6%) y de naturaleza privada (70,4%) y pública (29,6%), que representan un total de 13.417 camas hospitalarias, siendo estas aproximadamente el 13,2% del total de las camas nacionales[2] —también se registran instituciones ambulatorias y domiciliarias con 0 camas—, se evaluó información relacionada con giros, recaudos y situaciones operacionales].
Al preguntar a las instituciones prestadoras por la variación en días que han tenido para la obtención de autorizaciones como prerrequisito para la radicación de la facturación en lo corrido del año, con respecto al promedio de días que tuvieron en el 2023, se observó que la EPS con la que más se incrementó el tiempo para la radicación fue con Compensar, con un aumento promedio de 12,6 días para radicar las facturas. La segunda y tercera EPS con las que los prestadores tuvieron un mayor incremento promedio en los días para radicar las facturas fueron Sura con 6,3 días y Famisanar con 3,7 días.
Con EPS como Nueva EPS, Savia Salud y Sanitas este incremento fue en promedio de 1,8 días, 1,4 días y 1,1 días, respectivamente. En cuanto al recaudo que logran las IPS, se observan disminuciones en relación con algunas EPS.
Al indagar por la disponibilidad de recursos para atender el pago de las obligaciones de las instituciones, se observó que los prestadores proyectan tener en promedio una disponibilidad de recursos con el talento humano en salud de 44,1 días y recursos para el pago de sus obligaciones con proveedores de 47,8 días. Al desagregar estos resultados por nivel de complejidad, no se identifican diferencias significativas entre el alto, mediano y bajo nivel de complejidad.
Según estos resultados, las IPS cuentan con recursos para cubrir un mes y medio en promedio sus obligaciones con el talento humano y con los proveedores, lo cual puede ser un indicador y refuerza la teoría de que debido a la situación crónica de flujo de recursos, estas dependen en gran medida del ingreso corriente, por lo que cualquier contratiempo o demora en los giros las puede poner en riesgo operacional.
Este gremio debe destacar como un valor y atributo de la cultura organizacional, en especial de sus instituciones afiliadas, el respeto y el cumplimiento de sus obligaciones con el personal al que le reconocen su valía, compromiso y desempeño denodado con la atención de los usuarios. El poder seguir honrando esta sana cultura constituye una de nuestras principales motivaciones para hacer el presente llamado de urgencia.
Estudio de cartera de la ACHC con corte a diciembre del 2023
En este punto queremos presentar las cifras de nuestro estudio más reciente, con corte al 31 de diciembre del 2023, en el que el total por concepto de prestación de servicios de salud, para las 221 instituciones reportantes, alcanzó un monto total de más de 16,8 billones de pesos y en el que se observa un incremento del monto absoluto de cartera con respecto a junio del 2023, siendo este del 4,38% (aproximadamente 705.000 millones de pesos) y una concentración de cartera morosa (mayor a 60 días) del 54%.
En cuanto a la morosidad al 31 de diciembre del 2023, el Estado participa con un 67,2%, las EPS del régimen subsidiado con el 63,7% y las EPS del régimen contributivo con un 52,2%. Adicionalmente, destaca la deuda de las EPS tanto de los regímenes contributivo y subsidiado con un total de 12,3 billones de pesos y una concentración morosa agregada del 55,9%, donde la deuda de las EPS activas en operación supera los 9,6 billones de pesos (morosidad del 43,6%) y la deuda de las EPS liquidadas los 2,7 billones de pesos aproximadamente (morosidad del 100%).
Finalmente, la deuda de las EPS intervenidas[3] para administrar o en medidas especiales (vigilancia especial) por parte de la Superintendencia Nacional de Salud al 31 de diciembre del 2023, indicaba que existía un monto agregado de más de 2,3 billones de pesos con una morosidad del 50,3%.
Propuestas
En materia de flujo de recursos, tenemos los dos tiempos problemáticos: la deuda histórica y la corriente, que puede generarse e incrementarse si no se adoptan medidas para que con la UPC se pague lo atendido concretamente y lo facturado, y que se estructuren mecanismos para pagar la deuda antigua. En ese sentido, tal como lo hemos señalado en diversos espacios, se debe disponer de medidas extraordinarias que obliguen a las EPS el pago de tales deudas, por ser la obligación original; pero en gracia de discusión de no contar con dichos recursos, que se diseñen figuras que le permitan al Estado asumir tales deudas y cobrarlas a dichas entidades que, valga la pena recordar, oportunamente recibieron los fondos para ello.
Para mejorar la situación inmediatamente y a corto plazo, reiteramos mecanismos presentados en nuestro plan extraordinario de liquidez:
Giro directo
[…] reconocemos y valoramos la medida de giro directo, pero consideramos que para que este tenga mayor impacto tanto en volumen como en número de IPS, se gire como mínimo el 80% de la UPC, y que este porcentaje se cuente como un piso y no como un techo como algunos lo han interpretado. Solicitamos asimismo que se revise y se controle la concentración de los giros hacia la red de integración vertical de las IPS, con el fin de que el beneficio sea transversal y valore la disposición y la atención de la red hospitalaria independiente.
También es necesario hacer un seguimiento permanente al cumplimiento del pago de todas las facturas generadas por la prestación de servicios de salud, y que no quedan cubiertas en el pago mensual.
Consideramos que tal como lo señalara la Honorable Corte Constitucional, en la reconsideración de este mecanismo, es preciso “eliminar los obstáculos que hasta el momento han impedido avances significativos en su aplicación”[4].
Reservas técnicas
El mecanismo de liberación de reservas técnicas que dio una liquidez importante hace más de año y medio, puede generar flujo de caja a los prestadores en este momento de estrechez financiera.
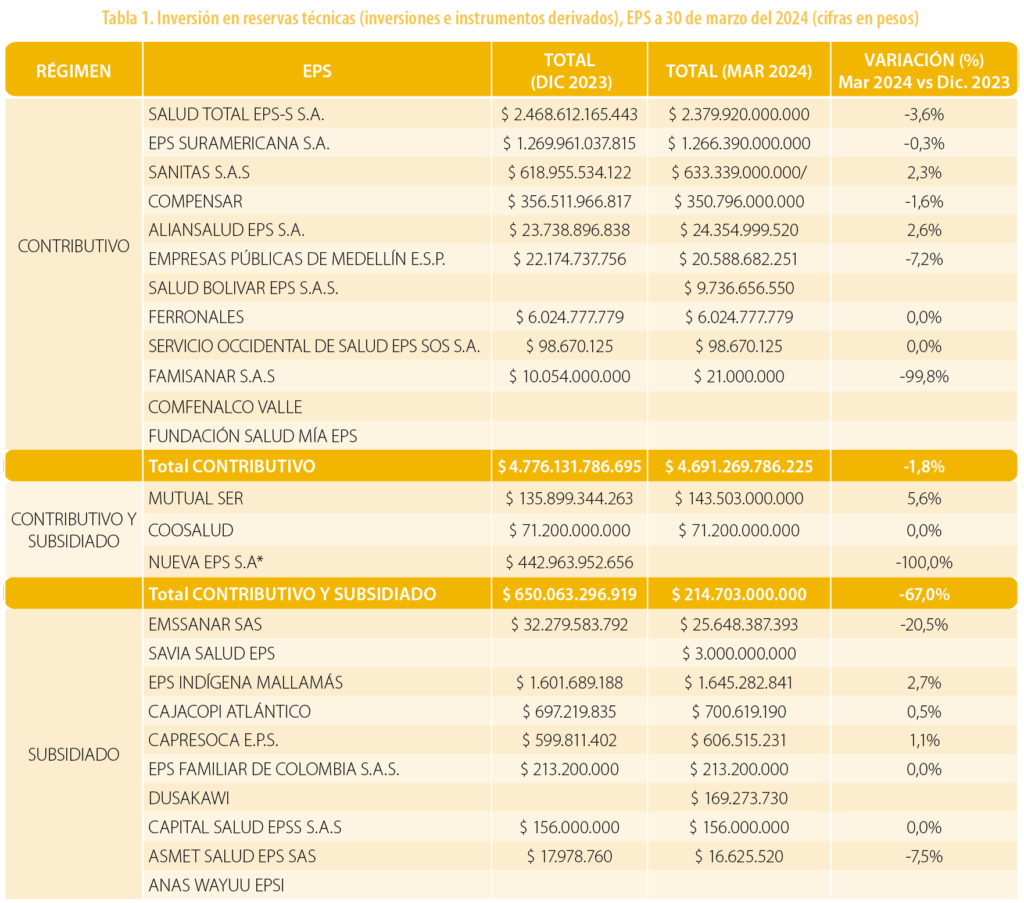
Según la Superintendencia Nacional de Salud en los estados financieros[5] de las EPS al 30 de marzo del 2024, bajo el rubro de reservas técnicas, las EPS tienen provisionados un valor de 15,4 billones de pesos, el cual NO incluye la información de Nueva EPS y Comfaoriente. Igualmente, en inversiones que respaldan las reservas técnicas, un valor de 4,9 billones de pesos que tampoco incluye la información de Nueva EPS y Comfaoriente.
En la tabla 1 se observan los montos reportados por estas entidades frente a las inversiones que respaldan las reservas técnicas tanto a diciembre del 2023 como a marzo del 2024 y su respectiva variación, donde destacan significativamente los montos respaldados de EPS como Salud Total y Sura EPS en el régimen contributivo.
Tabla 1. Inversión en reservas técnicas (inversiones e instrumentos derivados), EPS a 30 de marzo del 2024 (cifras en pesos)
[1] Artículo 20. Porcentaje a trasladar a las IPS por la prestación de los servicios y tecnologías en salud en el régimen subsidiado. Los incrementos del valor de los servicios de salud, cuando existan o no acuerdos de voluntades entre las EPS y las IPS públicas, privadas o mixtas, deberán reflejar el incremento de la UPC de las tecnologías y servicios de salud que se venían financiando y que corresponde al 9,73%, independientemente de los manuales o referentes tarifarios que estas adopten.
[2] Cálculo realizado con base en las 101.456 camas reportadas en el Registro Especial de Prestadores de Servicios de Salud (REPS) del Ministerio de Salud y Protección Social con fecha al 12 de junio del 2024.
[3] Emssanar EPS, Famisanar EPS, Asmet Salud EPS, Savia Salud, S.O.S. EPS, Capresoca EPS y Dusakawi EPSI.
[4] Sala Especial de Seguimiento a la sentencia T-760 del 2008, M. S. José Fernando Reyes Cuartas, auto 2882 del 2023.
[5] Información reportada por las EPS a la Superintendencia Nacional de Salud a través de la plataforma NRVCC – Circular Única – Archivo Tipo FT001 “Catálogo de Información Financiera”. Tabla de referencias: FT001-01, FT001-02, FT001-07, FT001-08, FT001-06.
Créditos Findeter
La línea de redescuento con tasa compensada de créditos autorizada a Findeter ha sido una medida adecuada y, en este momento, ampliar el cupo bajo la línea “Compromiso salud liquidez” podría irrigar recursos de capital de trabajo o la sustitución de deudas a las IPS. Rogamos se amplíe el cupo inicial para beneficiar a más instituciones y expandir así la cobertura de esta línea, contemplando más créditos a las EPS intervenidas que permitan pagar y sanear sus deudas.
Proponemos también que la banca pública promueva unas mejores condiciones de acceso en esta línea, pues algunos afiliados refieren desinterés o mayores exigencias por parte de algunas instituciones bancarias para otorgar estos créditos; este ajuste permitiría beneficiar a más instituciones hospitalarias y, por ende, un mayor impacto de esta medida.
Puntos del IVA social para el sistema de salud
Se saca a colación un logro de una reforma tributaria[1] que destinó 0,5 puntos del IVA social al sistema de salud; consideramos que debe revisarse el recaudo de dicha fuente y enfocar su uso directamente para la liquidez de los hospitales o para apalancar con estos recursos otras medidas extraordinarias.
En todo caso, creemos que dadas las circunstancias actuales del sistema que han develado la falta de solidez y garantía de las aseguradoras, es necesario que los recursos y las medidas que se estructuren se destinen de manera directa a los prestadores, pues tal como lo precisara la Honorable Corte Constitucional en un auto del 2011, dentro del proceso de seguimiento de la sentencia T-760 del 2008 y a propósito de las dificultades en materia del flujo de recursos del sistema de salud, “deben atacarse las causas que propician el desequilibrio financiero antes que sus efectos. De lo contrario, sería realizar grandes esfuerzos fiscales para tratar de llenar un saco roto. La filtración de las arcas de la Nación tiene que ser combatida con los principios que inspiran la función administrativa, bajo políticas estables y cuidadosamente diseñadas y razonadas”[2].
En efecto la ACHC, con base en la evidencia recabada tanto del sector prestador como de las entidades responsables de pago, viene proponiendo desde hace varios años que para lograr el adecuado flujo de recursos del sistema de salud, debe cambiarse la forma en la que se entregan y manejan los recursos destinados para la prestación de servicios de salud.
Un fondo de garantías para el sector salud
La ACHC históricamente ha insistido en la necesidad de un fondo o mecanismo de garantías para el sector salud que, de haberse creado, permitiría en este momento contar con alternativas o recursos que mitigaran el impacto del no pago de deudas del actual sistema. En ausencia de este, consideramos como una de las grandes urgencias para una sana transición la creación de un mecanismo de garantía que respalde el funcionamiento y la solidez financiera de los agentes, y sea supletorio para generar liquidez y respaldar las obligaciones incumplidas de algunos agentes.
En ese sentido, agradecemos que haya apertura por parte del ministerio para la creación de ese fondo de garantías, que esperamos se esté trabajando en su consolidación o que se habiliten las subcuentas del Fondo de Salvamento y Garantías para el Sector Salud (Fonsaet) y la de Apoyo financiero y fortalecimiento patrimonial a las entidades del sector salud de la ADRES, que podría fondearse con recursos como el del IVA social arriba señalado.
[La ACHC señaló que] entiende las causas y el impacto de la situación actual; somos testigos y víctimas de las fallas del sistema de salud. Creemos que debemos dar una abierta y profunda discusión sobre la disponibilidad y el gasto total en salud como porcentaje del PIB y crecer esa bolsa general acercándonos en un plazo prudencial a las destinaciones de países de la Organización para la Cooperación y el Desarrollo Económicos (OCDE), esto es, lograr siquiera aumentar un punto, para pasar del 8,1 actual al 9% de porcentaje del PIB.
En este sentido, debemos evaluar la suficiencia de la UPC, promoviendo una actualización con menos rezago en el tiempo y logrando que la información sea oportuna, suficiente, consistente y de calidad; así mismo, es preciso evaluar y preservar el Plan de Beneficios y definir la situación de los presupuestos máximos, con miras a que se cumpla el propósito —en especial el de temporalidad— para el cual fueron creados.
Nuestro llamado es a la protección y garantías para las IPS y los usuarios, pues el impacto es distinto para quienes han contado con la fluidez de los recursos que para aquellos que históricamente han tenido que rogar por el reconocimiento legítimo de sus derechos.
Las IPS tienen sus puertas abiertas, atienden a la población, pero en este momento debemos hacer un llamado de urgencia para que sean atendidas sus necesidades, se les giren los recursos en las cantidades y tiempos debidos, y se paguen las deudas antiguas para que puedan contar con los recursos que les permita seguir manteniendo la operación y, para ello, es necesaria la liquidez.
[1] Ley 1819 del 2016, artículo 184: “Modifíquese el artículo 468 del Estatuto Tributario el cual quedará así: Artículo 468. Tarifa general del impuesto sobre las ventas. La tarifa general del impuesto sobre las ventas es del diecinueve por ciento (19%) salvo las excepciones contempladas en este título.
A partir del año gravable 2017, del recaudo del impuesto sobre las ventas un (1) punto se destinará así:
- a) 0,5 puntos se destinarán a la financiación del aseguramiento en el marco del Sistema General de Seguridad Social en Salud;
- b) 0,5 puntos se destinarán a la financiación de la educación. El cuarenta por ciento (40%) de este recaudo se destinará a la financiación de la Educación Superior Pública.
PARÁGRAFO 1.º. Los directorios telefónicos quedarán gravados a la tarifa general del impuesto sobre las ventas, únicamente cuando se transfieran a título oneroso.
[2] Auto 110 del 2011. M. P. Jorge Iván Palacio Palacio
CONTÁCTENOS
Mayor Información Tel: (+57) 601 312 4411 –Fax: (+57) 601 312 1005 Cra 4 No. 73 – 15 Bogotá D.C.
COPYRIGHT © 2022 – Todos los derechos reservados
Prohibida su reproducción parcial o total sin autorización escrita de su titular
Powered by windowschannel.com